د. جاد الله السيد محمود د. علاء حمزة د. فادي رضوانالإجهاض التلقائي miscarriage هو فقد الجنين قبل مضي 20 أسبوعاً على الحمل. وتبعاً لمؤسسة مارش أوف ديمس، تنتهي 50% من حالات الحمل تقريباً بالإجهاض– ويحدث معظمها غالباً قبل إدراك المرأة لتوقف دورتها الشهرية أو قبل معرفتها بحملها. أما بالنسبة لحالات الحمل المعروفة، ينتهي ما يقارب 15% منها بالإجهاض.

تحدث أكثر من 80% من حالات الإجهاض خلال الأشهر الثلاثة الأولى من الحمل. ومن المستبعد أن يحدث الإجهاض بعد مضي 20 أسبوع على الحمل، ويسمى في حال حدوثه بعد هذه المدة بالإجهاض المتأخر abortion.
ما أسباب الإجهاض؟يوجد العديد من الأسباب لحدوث الإجهاض، على الرغم من عدم تحديد السبب عادة. وتحدث أغلبية الحالات نتيجة لشيء ما قامت به الأم.
يظن الباحثون أن معظم حالات الإجهاض تحدث نتيجة وجود صبغيات شاذّة عند الطفل. والصبغيات هي أحجار البناء الجينية التي توجه تطور الطفل. وفي حال امتلاك الطفل لعدد من الصبغيات أكبر أو أقل من العدد الطبيعي لن يستمر نموه بشكل مناسب.
وكثيراً ما نرجع الإجهاض الذي يحدث خلال الثلث الثاني من الحمل (بين الأسبوع 14 والأسبوع 26) لإصابة الأم بحالة صحية مستبطنة.
وبالنسبة لمعظم النساء، يكون الإجهاض حدث عابر ثم يسعون لحمل آخر ناجح في المستقبل.
ما الذي يزيد من خطر الإصابة بالإجهاض؟مع أن أي امرأة يمكن أن تجهض، إلا أن بعضهن أكثر عرضةً للإجهاض من غيرهن، وفيما يلي بعض عوامل الخطورة لحدوثه:
العمر: النساء المتقدمات في العمر أكثر عرضةً لحمل طفل لديه شذوذ صبغي وبالتالي حدوث الإجهاض نتيجة لذلك. وفي الحقيقة، يكون احتمال إجهاض النساء بعمر 40 سنة ضعف ما يكون عليه بعمر 20 سنة. كما يزداد خطر الإجهاض أيضاً بزيادة عدد الولادات.
حدوث إجهاضات سابقة: تملك النساء اللواتي حدث لديهن إجهاضان متتاليان أو أكثر احتمالاً أكبر من غيرهن للإجهاض مجدداً.
الأمراض أو الاضطرابات المزمنة: من بعض الحالات التي تزيد من خطر حدوث الإجهاض: السكري غير المضبوط جيداً وبعض اضطرابات تجلط الدم الوراثية، والاضطرابات المناعية (مثل متلازمة مضادات الفوسفولبيدات أو الذئبة) والاضطرابات الهرمونية (مثل متلازمة المبيض متعدد الكيسات).
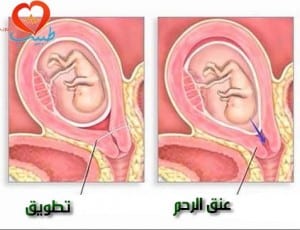
مشاكل الرحم أو عنق الرحم: تزيد بعض الشذوذات الرحمية الخلقية أو الالتصاقات الرحمية الحادة (أربطة النسيج الندبيّ) أو ضعف عنق الرحم أو قصر شاذ فيه (والذي يعرف بقصور عنق الرحم) من احتمال حدوث الإجهاض. وما زال الارتباط بين الورم الليفي الرحمي (نمو حميد شائع في الرحم) والإجهاض موضع جدلٍ، لكن عادةً لا تسبب معظم الأورام الليفية بمشاكل.
ولادة طفل سابق مصاب بعيوب ولادية أو مشاكل جينية: يزداد خطر حدوث الإجهاض إذا كان لدى المرأة أو زوجها أو أحد أفراد العائلة شذوذاً جينياً تبين وجوده في حمل سابق أو ولادة طفل مصاب بتشوهات ولادية.
العدوى: أظهرت الدراسات وجود زيادة قليلة في خطورة الإجهاض إذا أصيبت المرأة بالليسترية أو النكاف أو الحصبة الألمانية أو الحصبة أو الفيروس المضخم للخلايا أو الفَيْروسَةُ الصَّغيرَة أو داء السيلان أو فيروس العوز المناعي المكتسب بالإضافة لحالات عدوى أخرى.
التدخين وشرب الكحول وتعاطي المخدرات: يمكن أن يزيد التدخين وشرب الكحول وتعاطي المخدرات مثل الكوكائين وMDMA – ميثيلين ديوكسي ميثامفيتامين – (الشمق) خلال الحمل من خطر حدوث الإجهاض. وتظهر بعض الدراسات ارتباطاً بين المستويات العالية من استهلاك الكافئيين وزيادة خطر حدوث الإجهاض.
الأدوية: يرتبط استخدام بعض الأدوية بزيادة خطر حصول الإجهاض لذلك من المهم سؤال مقدم الرعاية الصحية عن مدى أمان أيٍّ من الأدوية التي تأخذها الحامل، حتى عند محاولة الحمل. ويجري هذا على الأدوية التي تصرف بوصفة طبية والأدوية المتاحة بدون وصفة طبية، بما فيها مضادات الالتهاب غير الستيروئيدية (NSAIDs) مثل الإيبوبروفين والأسبرين.
السموم البيئية: من العوامل البيئية التي قد تزيد خطورة الإجهاض: الرصاص والزرنيخ وبعض الكيماويات مثل الفورم ألدهيد والبنزن وأوكسيد الإيتلين والجرعات الكبيرة من الإشعاع أو غازات التخدير.
العوامل الأبوية: لا تتوافر معلومات كافية عن مساهمة حالة الأب بزيادة خطر حدوث الإجهاض، ومع هذا يزداد الخطر بزيادة عمر الأب. يدرس الباحثون مدى ضرر السموم البيئية على الحيوانات المنوية إلى درجة ما تزال فيها قادرة على تخصيب البويضة. وجدت بعض الدراسات ارتفاع خطر حدوث الإجهاض عند تعرض الأب للزئبق والرصاص وبعض الكيماويات الصناعية ومبيدات الحشرات.
البدانة: أظهرت بعض الدراسات رابطاً بين البدانة والإجهاض.
الإجراءات التشخيصية: توجد زيادة بسيطة في خطر الإجهاض بعد أخذ الحزعات لتشخيص الزُّغاباتِ المَشيمائِيَّة وبزل السلى والذي قد تجرى لإجراء بعض الاختبارت الجينية التشخيصية.
يكون خطر حصول الإجهاض أيضاً عالياً في حال حصول الحمل خلال ثلاثة أشهر بعد الولادة.
ما هي العلامات التحذيرية لحدوث الإجهاض؟
في حال المعاناة من أحد هذه الأعراض أو جميعها، من المهم الاتصال بمقدِّم الرعاية الصحية أو المؤسسة الطبية المتوافرة لتقييم احتمال حدوث الإجهاض:
· ألم ظهري خفيف إلى شديد (غالباً أسوأ من مغص الدورة الشهرية).
· خسارة في الوزن.
· مخاط أبيض زهري.
· تقلصات حقيقية (تقلصات مؤلمة جداً تحدث كل 5-20 دقيقة).
· نزف أحمر لامع أو بني مع أو بدون حصول مغص (قد يحدث بعض النزف في 20-30% من حالات الحمل في بداياتها، وينتهي ما يقارب 50% منها بحمل طبيعي).
· نسيج متجلط يشبه المواد التي تخرج من المهبل.
· نقص مفاجئ بعلامات الحمل.
الأنواع المختلفة للإجهاضغالباً ما يكون الإجهاض عملية متكاملة وليس حدثاً مفرداً. يوجد عدَّة درجات أو أنواع مختلفة للإجهاض، كما يجب على المرأة أيضاً تعلم الكثير من المعلومات عن تطور الجنين بشكل صحي لتتكون لديها فكرة أفضل عمَّا يحدث خلال الحمل وعن التطور الأولي للجنين. حيث يمكن أن يفيد فهم المرأة لتطور الجنين خلال الثلث الأول من الحمل بإدراك الأشياء التي يبحث عنها مقدم الرعاية الصحية عندما يكون هناك إمكانية لحدوث الإجهاض.

تسمى غالباً كل أنواع الإجهاض بالإجهاض، لكن يمكن سماع بعض المصطلحات من مقدم الرعاية الصحية، مثل:
التهديد بالإجهاض: يحدث نزف رحمي حملي مبكر بسيط يترافق مع مغص أو ألم في أسفل الظهر. يبقى فيه عنق الرحم مغلقاً، وغالباً ما يكون النزف نتيجة التعشيش.
الإجهاض الحتمي أو الناقص: يترافق فيه ألم المعدة أو الظهر مع حصول النزيف ويكون المهبل مفتوحاً. يكون الإجهاض مؤكداً عندما تتوسع فوهة عنق الرحم مع أو بدون تمزق للغشاء. وقد يستمر النزف والمغص في حال كان الإجهاض غير كاملٍ.
الإجهاض الكامل: يسمى الإجهاض كاملاً عند خروج الجنين أو منتجات الحمل خارج الرحم. يجب أن ينحسر النزف بسرعة كما يجب أن يزول الألم أو المغص بعد فترة وجيزة. يمكن تأكيد الإجهاض الكامل من خلال الأمواج فوق الصوتية أو من خلال إجراء كشط جراحي (عملية التوسع والكشط).
الإجهاض المفقود: يمكن أن يحدث الإجهاض لدى النساء دون أن يشعرن بذلك. يحدث الإجهاض المفقود في حال حصول الموت الجنيني وخروج الجنين دون إدراك ذلك. قد يكون اختفاء أعراض الحمل من الإشارات على حدوث هذا، بالإضافة لغياب نبضات قلب الجنين على جهاز الأمواج فوق الصوتية.
الإجهاض المتكرر (RM): يعرف بحصول الإجهاض في الثلث الأول من الحمل لثلاث مرات متتالية أو أكثر. يمكن أن يصيب 1% من الأزواج الذين يحاولون الإنجاب.
المضاعفاتتصاب بعض النساء اللواتي أجهضن بعدوى رحمية، تدعى أيضاً بإنتان الإجهاض. تشمل علامات وأعراض هذه العدوى على:
· الحمى.
· الارتعاش.
· إيلام في القسم السفلي من البطن.
· مفرزات مهبلية كريهة الرائحة.
العلاجات والأدويةالتهديد بالإجهاضقد ينصح مقدم الرعاية الصحية في حال حصول تهديد بالإجهاض بالراحة حتى يتوقف النزف أو الألم. كما قد يطلب من المرأة تجنب التمارين وممارسة الجنس أيضاً. على الرغم من عدم إثبات فائدة هذه الخطوات في إنقاص خطر الإجهاض، إلا أنها تُقلل الانزعاج. كما يعد تجنب السفر فكرة جيدة، خصوصاً السفر إلى المناطق التي يصعب فيها الوصول إلى عناية طبية مناسبة.
 الإجهاض
الإجهاضمن السهل الآن تحديد فيما إذا كان الجنين ميتاً أو لم يتشكل بالأصل باستخدام الأمواج فوق الصوتية. في حال دلّ الكشف على حدوث الإجهاض حتماً. يوجد في هذه الحالة عدة خيارات من بينها:
·
التدبير التوقعيّ: في حال عدم وجود أي علامات على العدوى يمكن اختيار حصول الإجهاض طبيعياً. يحدث ذلك عادة خلال أسبوعين من تحديد موت الجنين. ولسوء الحظ يمكن أن يتطلب الأمر أحياناً 3 أسابيع أو أربعة. وهذا الوقت عصيب نفسياً. وفي حال لم يحدث الطرد تلقائياً، سيتطلب الأمر معالجة طبية أو جراحية.
·
المعالجة الطبية: قد تفضل المرأة في حال تأكيد خسارة الحمل تسريع عملية الإجهاض. ويمكن لبعض الأدوية أن تساعد الجسم في طرد النسيج والمشيمة. وعلى الرغم من إمكانية تناول هذه الأدوية فموياً، لكن ينصح مقدم الرعاية الصحية بإعطاء الأدوية مهبلياً لزيادة تأثيرها وتقليل حصول التأثيرات الجانبية مثل الغثيان والإسهال. ويعطي هذا العلاج نتائجه عند 70-90% من النساء خلال 24 ساعة.
·
العلاج الجراحي: وهو خيار آخر للإجهاض، ويدعى بعملية التوسعة والكشط (D&C) يوسع مقدم الرعاية الصحية -خلال هذا الإجراء-عنق الرحم ويزيل النسيج من داخل الرحم. تكون المضاعفات نادرة الحدوث، لكن يمكن أن تشمل على حدوث ضرر بالنسج الرابطة في جدار الرحم أو في عنقه. يكون هناك حاجة للإجراء الجراحي في حال ترافق الإجهاض مع حصول نزف شديد أو علامات على الإصابة بعدوى.





